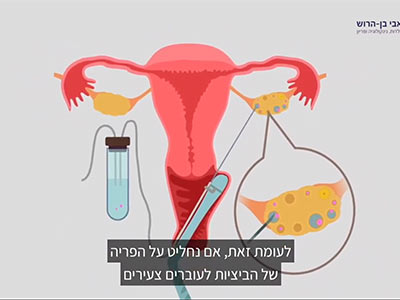
תרופות לגיוס זקיקים והשראת ביוץ -מדריך מלאמתי יש צורך בתרופות ביוץ? מה יעילותן של התרופות השונות?
איקקלומין (Ikaclomin)
קלומיפן ציטרט – אחת מהתרופות הותיקות ביותר, שמצויה בשימוש מוצלח כבר כארבעים שנה. פועלת על ידי חסימת הקולטנים לאסטרוגנים בבלוטת יתרת המוח, פעולה שמעוררת את הבלוטה להפריש את ההורמון FSH, שמגרה את השחלה לגיוס זקיקים. כלומר איקקלומין לא גורם באופן ישיר לביוץ, כי אם מגביר את התהליכים הטבעיים שמובילים לביוץ.
למי ניתן? התרופה ניתנת לנשים שאינן מבייצות או כאלו שאצלן יש מיעוט ביוצים. לעתים איקקלומין ניתן להגברת הביוץ גם אצל נשים עם אי פריון מסיבה לא מוסברת. איקקלומין יכול לסייע בדחיית מועד הביוץ עבור נשים דתיות אצלן יש חשד כי הביוץ מקדים את מועד המקווה.
היתרון של האיקקלומין הוא בכך שהתרופה יעילה ובטוחה יחסית, ניטלת דרך הפה בטבליות, עלותה נמוכה והיא מחייבת מעקב פחות קפדני. בהתאם מקובל כמעט תמיד להתחיל טיפולים בהשראת ביוץ על ידי מתן איקקלומין, ורק אם הטיפול נכשל או נמצא לא מתאים לעבור לטיפול עם זריקות להשראת ביוץ.
אופן מתן: בדרך כלל מתחילים את הטיפול ביום 3 או 5 למחזור (היום הראשון הוא היום בו מופיע דמם וסתי של ממש, לא הכתמות). מקובל להתחיל את הטיפול עם טבלית אחת או שתים ליום במשך חמישה ימים. בהמשך ניתן לעלות את המינון עד 4-5 טבליות ליום. התרופה ניטלת במשך חמישה ימים. מצפים שהביוץ יתרחש כשבוע לאחר, אך הטווח רחב, בין 5 עד 12 ימים לאחר הכדור האחרון. בהתאם כדאי לקיים יחסי מין תכופים, פעם ביום או יומיים, במשך שבוע -- מהיום החמישי שלאחר נטילת הכדור האחרון. מומלץ, לפחות בפעם הראשונה, לבצע מעקב אחרי מועד הביוץ, למשל בעזרת מדידת גודל הזקיקים באמצעות אולטראסאונד. הביוץ נוטה בהמשך לחזור בערך באותו מועד בתגובה לאיקקלומין. ניתן לחזור מידי חודש על הטיפול.
תופעות לוואי וסיבוכים: האיקקלומין גורם לגירוי השחלות על ידי חסימת הקולטנים לאסטרוגן. אך בשל פעילותו זאת, שנוגדת את פעילות האסטרוגן, לאיקקלומין עלולות להיות גם השפעות לא רצויות. חלק מהנשים חשות רגישות בשדים, אי נוחות בבטן וגלי חום. תופעות אלו לא צריכות לעורר דאגה. כאבי בטן, בחילות והקאות או הפרעות בראיה, נדירות מאד, אך מחייבות הפסקת הטיפול ופניה לרופא המטפל.
השפעת האיקקלומין כנגד קולטני ההורמון אסטרוגן עלולה לגרום לריר צוואר הרחם להיות מועט וצמיג ולרירית הרחם להיוותר דקיקה ופחות מוכנה לקליטת העובר. הרופא יוסיף לעתים תרופה שמכילה אסטרוגן (כמו פרוגינובה או אסטרופם) במטרה למנוע את הופעת תופעות הלוואי שנובעות מחסימת הקולטנים לאסטרוגן. לאור החשש מפני איכות ריר ירודה בעקבות הטיפול עם האיקקלומין ניתן גם לבצע הזרעה במטרה לעקוף את צוואר הרחם.
מאחר והאיקקלומין גורם למספר זקיקים מוגדל להגיע לביוץ, קיים סיכון של כ- 10% להריון מרובה עוברים, כמעט תמיד תאומים. אין יותר הפלות או מומים בעובר לאחר טיפול עם איקקלומין. לאחר הטיפול שכיח שיוותרו בשחלות זקיקים גדולים שטרם נספגו, כלומר לעתים נוצרות ציסטות בשחלות בעקבות הטיפול. ציסטות אלו ייעלמו תוך זמן קצר ללא כל טיפול. נוכחות של ציסטות לא גדולות (3 עד 5 ס"מ) בשחלות אינה משפיעה על התגובה לטיפול ועל כן אינה מפריעה להמשך טיפול עם איקקלומין.
יעילות: כ- 80% מהנשים יבייצו בעקבות נטילת איקקלומין, וצפוי שכ- 40% מהנשים יהרו בעקבות הטיפול. הסיכוי להריון לכל מחזור בו הושג ביוץ מוערך ב- 20-25%. מקובל לבצע 3-6 טיפולי איקקלומין לפני שעוברים לטיפול אחר. 
מנוגון (Menogon), מנופיור (Menopure) או פרגונל (Pergonal) תכשירים ותיקים שמכילים כמות שווה (75 יח' בכל אמפולה) של ההורמונים FSHו- LH. ההורמונים בתכשיר זה מופקים משתן של נשים בגיל הבלות. המנופיור הינו למעשה זהה למנוגון, אך התכשיר "נקי" יותר מחומרים ביולוגיים שעלולים לגרום לאודם וגירוי מקומי באזור ההזרקה. הקופות מאשרות בדרך כלל שימוש בתכשיר זה, שעלותו גבוהה יותר ממנוגון, עבור נשים שפיתחו תופעות לוואי מקומיות קשות.
אופן מתן: התרופה ניתנת מהימים הראשונים של המחזור, כזריקה תת-עורית או לשריר מידי יום. משך הטיפול ומספר האמפולות שניתנות מידי יום נקבע באופן אישי עבור כל אישה על פי גילה, משקלה, מבנה השחלות שלה ותגובתה לטיפולים בעבר. אצל נשים עם שחלות פוליציסטיות לדוגמא יש לנהוג במשנה זהירות מאחר ושחלותיהן נוטות להיות רגישות במיוחד לגירוי השחלתי. הטפול בזריקות מחייב בדרך כלל מעקב קפדני אחר התגובה השחלתית בעזרת מעקב זקיקים באמצעות אולטראסאונד ובדיקות דם לרמות אסטרדיול ופרוגסטרון. בדרך כלל המעקב מתחיל לאחר 5-6 ימים של זריקות ונמשך מידי יומיים שלושה. מרבית הנשים יבייצו כעבור 7-14 יום של זריקות.
תופעות לוואי וסיבוכים: הזריקות להשראת ביוץ גורמות למספר ביציות להגיע לבשלות ולבייץ בו זמנית. בהתאם הסיכון להריון מרובי עוברים, בעיקר תאומים, מגיע לכ- 20%. סיכון משמעותי נוסף הוא גירוי יתר של השחלות שיכול להתבטא בשחלות מוגדלות מאד ומלאות בציסטות רבות, תפיחות רבה של הבטן, נוזל חופשי בבטן, קוצר נשימה, שלשולים וכאבי בטן.
קיים לעתיים מרווח צר בין מינון שגורם לתגובה השחלתית הרצויה וזה שגורם לגירוי יתר שחלתי. שתייה מרובה ומעקב רופא חיוניים במקרה של חשד לגירוי שחלתי.
יעילות: תרופה ותיקה זו נמצאת כבר עשרות שנים בשימוש, וכמעט באופן ודאי תוביל לגרימת ביוץ. אצל אישה שלא מבייצת כלל מטרת הטיפול היא לגרום לביוץ של זקיק בודד. לעומת זאת, אצל נשים עם ביוצים סדירים מטרת הטיפול היא ליצור "סופר ביוץ" של מספר זקיקים וכך להעלות את הסיכוי להריון. הסיכוי להריון מותנה בגיל האישה, נתוני הזרע ובעיות פריון אחרות, אך הסיכוי להריון בכל מחזור הוא כ- 20%, כך שלמעלה ממחצית מהזוגות ישיגו הריון לאחר 3 מחזורי טיפול.
מטרודין (Metrodin) או מטרודין HP תרופה ותיקה שמכילה 75 יח' בכל אמפולה של ההורמון FSHבלבד. תרופה זו מופקת משתן של נשים בגיל הבלות ונראה ששיווקה בישראל יפסק בקרוב, אם החלפתה בתכשירים הסינטטיים גונל Fופיוריגון. מטרודין HP (=(Highly Purifiedהינו תכשיר דומה למטרודין, אך "נקי" יותר מחומרים ביולוגיים שעלולים לגרום לאודם וגירוי מקומי באזור ההזרקה.
אופן מתן: בזריקה תת-עורית, מתן דומה לזו של מנוגון (ראה למעלה).
תופעות לוואי וסיבוכים: דומה לזו של מנוגון (ראה למעלה).
יעילות: דומה לזו של מנוגון (ראה למעלה).
גונל Fאו פיוריגון (Puregon) תרופות מודרניות יחסית שמכילות את ההורמון FSH. ייחודן בכך שהן מיוצרות באופן מלאכותי (רקומביננטי) במעבדה, ללא צורך במקור ביולוגי כמו שתן. שיטות היצור מסבירות גם את מחירן היקר, אם כי בשנים האחרונות פער המחיר בין התכשירים הסינטטיים לביולוגיים כבר אינו גדול כמו בעבר. לתרופות אלה יתרון בזכות שיטות היצור שמבטיחות תרופה נקייה יותר מחומרים ביולוגיים זרים.
אופן מתן: בזריקה תת-עורית, מתן דומה לזו של מנוגון (ראה למעלה). יש לשים לב שבעוד שמינון ה- FSHבאמפולה של גונל Fדומה לזה של מנוגון (75 יחידות), הרי שפיוריגון משווק באמפולות בשלושה מינונים: 50, 100 ו- 150 יחידות.
תופעות לוואי וסיבוכים: דומה לזו של מנוגון (ראה למעלה).
יעילות: דומה לזו של מנוגון (ראה למעלה).
לווריס (Luveris) תרופה המכילה 75 יח' של ההורמון LHבכל אמפולה ומיוצרת באופן סינטטי בעזרת שיטות של הנדסה גנטית. שילוב של לווריס עם גונל Fאו פיוריגון מאפשר ליצור תכשיר שדומה למנוגון, בכך שהוא מכיל גם FSHוגם LH, אך הפעם מקור כל התרופות סינטטי, כלומר לא משתן של נשים בבלות.
אופן מתן: ניתנת בזריקה תת-עורית, כתוספת לגונל Fאו פיוריגון.
תופעות לוואי וסיבוכים: דומה לזו של מנוגון (ראה למעלה).
יעילות: דומה לזו של מנוגון (ראה למעלה).
תרופות לגרימת ביוץ
כוריגון (Chorigon) או פרגניל (Pregnyl) תרופות אלו מכילות את הורמון ההריון (בטא hCG) שבודד משתן של נשים הרות. להורמון ההריון פעילות דומה לזו של הורמון ההצהבה (LH) שגורם לביוץ במחזור הטבעי. התרופה משמשת לגרימת ביוץ במסגרת טיפולי פריון והפריה חוץ גופית. מומלץ לקיים יחסי מין ביום מתן הכוריגון ובשני הימים שלאחר קבלת הזריקה.
אופן מתן: הכוריגון ניתן כזריקה לשריר, בדרך כלל כאשר יש זקיקים בקוטר 17-20 מ"מ. המינון המקובל לגרימת ביוץ הוא 2 אמפולות של כוריגון 5000 יח'. הביוץ מתרחש כ- 36 שעות לאחר מתן הכוריגון. ניתן לתת כוריגון גם כתמיכה בגופיף הצהוב לאחר הביוץ, בדרך כלל אמפולה אחת של 2500 או 5000 יח' מידי כמה ימים.
תופעות לוואי וסיבוכים: קשורות בתרופות לגרימת ביוץ שניתנו, כפי שתואר עבור מנוגון (ראה למעלה). מאחר והכוריגון הינו למעשה הורמון ההריון, הרי שבדיקת הריון עשויה לצאת חיובית במשך עד 14 יום לאחר קבלת הריון, ואין טעם לבצע בדיקת הריון בפרק זמן זה.
יעילות: גרימת הביוץ כמעט ודאית אם הכוריגון או הפרגניל ניתנים בעיתוי נכון.
תרופות הניתנות למניעת ביוץ עצמוני
"אגוניסטים" דקפפטיל (Decapptyl), דיפרלין (Diphereline), סופרפקט (Superfact) או סינארל (Synarel)
תרופות אלו שזכו לשם הלא מלבב, תרופות "דיכוי", מונעות (או "מדכאות") את הביוץ העצמוני. השימוש בתרופות אלו נפוץ בעיקר בעת טיפולי הפריה חוץ גופית, כאשר מעוניינים למנוע ביוץ עצמוני לפני שאיבת הביציות, דבר שגרם בעבר לביטול של כרבע מכלל מחזורי הטיפול. התרופות פועלות על אזור במוח הקרוי ההיפותלמוס, שם הן בשלב ראשון דווקא מגרות את הבלוטה וגורמות לשחרור של ההורמון GnRH, שמעורר את השחרור מבלוטת יותרת המוח (ההיפופיזה) של ההורמון מגרה הזקיקים (FSH) והורמון ההצהבה (LH), שאחראים לגיוס הזקיקים והתרחשות הביוץ. בשלב שני, כעבור כשבועיים, לאחר שהבלוטה התרוקנה, נפסקת הפרשת ההורמונים הללו, ומחזור הביוץ הטבעי מופסק באופן זמני כל עוד פעילות התרופה נמשכת.
אופן מתן: הטיפול ניתן בפרוטוקול "ארוך", בו התרופות לגירוי השחלות ניתנות רק שבועיים לאחר תחילת מתן תרופת הדיכוי או בפרוטוקול "קצר" כאשר מנצלים את השחרור של ההורמונים מבלוטת יותרת המוח מיד עם תחילת מתן התרופה (תופעה שקרויה התלקחות או flare-up). במקרה זה מתחילים את הזריקות להשראת ביוץ כמעט במקביל למתן תרופות הדיכוי. ·הדקפפטיל או הדיפרניל ניתנים כזריקה חד פעמית לתוך השריר של 3.75 מ"ג (לעתים מסתפקים בחצי או שני שליש מהאמפולה) או כזריקה יומית תת-עורית במינון 0.1 מ"ג (לעתים מסתפקים במחצית האמפולה מידי יום). ·הסופרפקט (בוסרלין) ניתן בהסנפה לאף, שש פעמים ביום, בנחיר אחד (לפני ואחרי כל ארוחה) או שלוש פעמים ליום בשני הנחיריים (1-2 מ"ג ליום).
·הסינרל (נפארלין) ניתן בהסנפה יומית לאף פעמים ביום, בנחיר אחד (400 מק"ג) או שניהם (800 מק"ג).
תופעות לוואי וסיבוכים: מאחר ותרופות אלו "מדכאות" את הביוץ הרי ששימוש ממושך ללא מתן במקביל של תרופות להשראת ביוץ עלול לגרום לתופעות דומות לאלו שנצפות ב"גיל המעבר", כולל גלי חום, יובש בנרתיק ומצבי רוח. התופעה בולטת במיוחד במתן דקפפטיל חד פעמי במינון של 3.75 מ"ג, שהינה אומנם נוחה ביותר למטופלת, אך קשורה בדיכוי שיכול להתמשך שלושה חודשים ויותר.
יעילות: כל עוד התרופות נלקחות לפי ההוראות ביוץ עצמוני נדיר ביותר.
"אנטגוניסטים" צטרוטייד (Cetrotide) או אורגאלוטראן (Orgalutron)
תרופות אלו נותנות דיכוי מידי של הפרשת הורמון ההצהבה (LH) וכך הן מונעות (או "מדכאות") ביעילות רבה את הביוץ העצמוני. השימוש בתרופות אלו נפוץ בעיקר בעת טיפולי הפריה חוץ גופית. השימוש בתרופות אלה קל יותר למטופלת בהשוואה ל"אגוניסטים" הותיקים שתוארו למעלה, אך מתן תרופות אלו דורש תזמון מדויק אם רוצים למנוע באופן מוחלט את האפשרות של ביוץ עצמוני.
אופן מתן: הטיפול מתחיל בדרך כלל או ביום השישי או השביעי למחזור, או כאשר נצפים זקיקים בקוטר של 12-13 מ"מ.
תופעות לוואי וסיבוכים: תופעות הלוואי קשורות בעיקר לגירוי מקומי באזור ההזרקה.
יעילות: כל עוד התרופות נלקחות לפי ההוראות ביוץ עצמוני נדיר.
תרופות הניתנות לתמיכה בהריון
אוטרוגסטן (Utrogestan), אנדומטרין (Endometrin), קרינון (Crinone), גסטון (Gestone), ביפאסטון (Biphaston) או פרולוטון דפו (Proluton Depo) תרופות אלו מכילות נגזרות של ההורמון פרוגסטרון. הורמון זה קריטי להתפתחות ההריון. באופן טבעי הוא מופרש מיד לאחר הביוץ על ידי הזקיק שנותר בשחלה לאחר חריגת הביצית והופך להיות "גופיף צהוב". במסגרת טיפולי הפריה חוץ גופית מתן תרופות לדיכוי הביוץ העצמוני (ראה למעלה) עלול למנוע תמיכה מהגופיף הצהוב לגרום לניוון מוקדם שלו, דבר שיגרום לחסר בהורמון פרוגסטרון שחיוני לתמיכה בהשרשת העובר.
אופן מתן: התרופות ניתנות בדרך כלל מיד לאחר הביוץ במשך שבועיים עד שמבוצעת בדיקת הריון. אם בדיקת ההריון שלילית מפסיקים את התמיכה. כאשר בדיקת ההריון חיובית מקובל להמשיך את הטיפול עוד מספר שבועות.
כל תכשירי הפרוגסטרון שניתנים כתמיכה אינם מומלצים לנטילה דרך הפה עקב הספיגה הגרועה יחסית בנטילה בדרך זו. רובם מושמים בנרתיק לאור הספיגה הטובה לרחם בדרך זו.
תופעות לוואי וסיבוכים: הפרוגסטרון, כאשר הוא ניתן בהזרקה מקומית כגסטון, גורם לעתים נפיחות ואדמומיות מלווה בכאב באזור ההזרקה. שימוש בתכשירים בנרתיק עלול לגרום לאי נוחות מקומית. הפרוגסטרון עצמו קשור בתופעות לוואי שונות כמו כאבי ראש, מלאות בחזה ועצירות.
ארגסט (Aragest) תרופה שמכילה נגזרת סינטטית של פרוגסטרון. הארגסט נלקח בטבליות דרך הפה, במינון של 5 מ"ג, פעמיים או שלוש ביום. הארגסט ניתן בדרך כלל לא כתמיכה בהריון צעיר, כי אם על מנת לגרום להופעת דימום דמוי "וסת" אצל אישה שלא בייצה ועל כן לא קיבלה מחזור.
פרוגינובה (Progynova) או אסטרופם (Estrofem) תרופות אלו מכילות אסטרוגן. הן ניתנות להכנת הרירית להחזרת עוברים מופשרים או עוברים שנתקבלו תרומת ביצית. לעתים הם גם ניתנים לתמיכה לאחר החזרת עוברים בהפריה רגילה או בניסיון לעבות את רירית הרחם בעת נטילת איקקלומין.
אופן מתן: התרופות ניטלות כטבליות דרך הפה, בדרך כלל במינון של 2 מ"ג פעמיים או שלוש ביום. מאחר ואסטרופם משווק בטבליות בשלושה מינונים שונים (1, 2 ו- 4 מ"ג) רצוי תמיד לוודא מראש מה המינון המדויק עליו הורה הרופא. את האסטרופם ניתן גם להחדיר לנרתיק משם הוא נספג היטב.
תופעות לוואי וסיבוכים: נטילת אסטרוגנים, גם בטווח הקצר, עלולה להיות מסוכנת בנשים עם גורמי סיכון לקרישיות יתר, למשל נשים מעשנות בנות 35 שנה ויותר או כאלו שבעבר חוו (או שקרובת משפחה מדרגה ראשונה חוותה) סיבוך שנבע מהיווצרות קרישי דם.
כוריגון (Chorigon) או פרגניל (Pregnyl) הזכרנו כבר את התרופות הללו, שמכילות את הורמון ההריון (בטא hCG) שבודד משתן של נשים הרות, בהקשר של גרימת ביוץ במסגרת טיפולי פריון והפריה חוץ גופית. אך ניתן גם לתת כוריגון או פרגניל לאחר הביוץ כתמיכה בגופיף הצהוב, כך שהפרשת הפרוגסטרון -- שחיונית להשרדות ההריון -- תימשך מהגופיף הצהוב.
אופן מתן: הכוריגון ניתן כזריקה לשריר, בדרך כלל שלושה ארבעה ימים. לעתים נותנים זריקה חד פעמית מספר ימים לאחר הביוץ. המינון המקובל לתמיכה בגופיף הצהוב הוא אמפולה אחת של 2500 או 5000 יח'.
תופעות לוואי וסיבוכים: מתן כוריגון לאחר הביוץ עלול להגביר את הגירוי השחלתי. במקרים של תגובה ביוצית חזקה, תוספת של כוריגון לתמיכה עלולה להגביר את הסיכון להתפתחות גירוי יתר שחלתי.
יעילות: דומה לזו שמושגת על ידי נתינת תרופות המכילות נגזרות של פרוגסטרון.
תרופות הניתנות לדיכוי הפרשת הפרולקטין פרילק (Parilac) או דוסטינקס (Dostinex) תרופות שמטרתן להפחית את רמות הורמון החלב (פרולקטין) שמופרש על ידי בלוטת יותרת המוח. רמות גבוהות של הורמון החלב עלולות לשבש את סדירות הביוץ. ההורמון מופרש לעתים קרובות מגידול שפיר זעיר בבלוטת יותרת המוח.
אופן מתן: התרופות האלו ניטלות כגלולת דרך הפה. מקובל להמשיך בטיפול עד שמושג הריון ואז להפסיק את נטילת הפרילק. מאחר ולא נמצא עד כה כי לפרילק או לדוסטינקס השפעה יוצרת מומים בעובר או קשר עם הפלות, ניתן במצבים מסוימים להמשיך את הטיפול התרופתי גם במהלך ההריון, במיוחד אם ידוע על גידול שקוטרו עולה על 10 מ"מ. לאחר הלידה אין מניעה אצל נשים עם עודף בהורמון החלב להניק, אך כל עוד הן מניקות אסור להן ליטול תרופות כמו פרילק. מרבית הנשים יזדקקו שוב לטיפול התרופתי עם סיום ההנקה.
בעוד שהפרילק נילקח מידי יום את הדוסטינקס ניתן לקחת פעם פעמיים בשבוע.
תופעות לוואי וסיבוכים: ניתן לצמצם את תופעות הלוואי של הפרילק, שכוללות בחילה, נפילה בלחץ הדם כאשר קמים מהר, ודיכאון, על ידי נטילת התרופה לפני השינה. השמת התרופה בנרתיק יעילה, מפחיתה את תופעות הלוואי שקשורות למערכת העיכול והשפעת התרופה נמשכת 24 שעות.
יעילות: התרופות יעילות ביותר בהורדת רמות הורמון החלב ובהקטנת גודל הגידול. למעשה נדיר ביותר כיום שנזקקים לניתוח לטיפול בגידולים השפירים שמפרישים את ההורמון.
אצל למעלה מ- 90% מהנשים עם נטילת התרופות חוזר הביוץ להיות תקין והאישה מצליחה להרות. אין במקרה זה שכיחות יתר של הריונות מרובי עוברים (תאומים).
פרדניזון (Prednisone) או דקסאמתזון (Dexamethasone) תרופות שמכילות סטרואידים וניטלות בטבליות דרך הפה. ניתנות בטיפולי פריון בין היתר על מנת לדכא הפרשת הורמונים זכריים (אנדרוגנים) מבלוטת יותרת הכליה (האדרנל). התרופות ניתנות גם לאחר ביצוע חלון בעובר (הנצה או Assisted Hatching) על מנת להשפיע על התגובה החיסונית של האישה כנגד העובר. נטילה של טבליות אלה במינון נמוך ובמשך תקופה קצרה קשורה בסיכוי נמוך לתופעות לוואי או סיבוכים, שאינם נדירים בנטילה ממושכת של מינון גבוה של סטרואידים מסוג זה.
גלולות למניעת הריון (Feminet, Gynera, Harmonet, Meliane, Mercilon, Microgynon, Minesse, Minulet, Ortho-cyclen, Yasmin) נשים רבות מוצאות את העובדה שרופא הפריון רשם להן גלולות למניעת הריון כמבלבלת וכמעט מביכה. אבל נטילת הגלולות מדכאת באופן יעיל ביותר את הביוץ הטבעי ומבטיחה הופעת דמם דמוי וסת גם אצל נשים שאינן מביצות. על כן יש לגלולות תפקיד חשוב ושימושים רבים בתכנון הפרוטוקול התרופתי בטיפולי פריון. הגלולות בדרך כלל ניטלות ברצף מידי יום במשך שבועיים או שלושה. הטיפול לא מתאים לנשים מעשנות בנות 35 שנה ויותר.
שמות תרופות הפריון מארה"ב בישראל:
USA = Israel Serophene = Ikaclomin Clomid = Ikaclomin Normegon = Metrodin Orgafol = Metrodin Fertinex = Metrodin HP Bravelle = Metrodin HP Follistim = Puregon Repronex = Menogon Humegon = Menogon Pergonal = Menogon Antagon = Orgalutron Lupron = Lucrin Decapeptyl = Trelstar Novarel = Chorigon Pregnyl = Chorigon Profasi = Chorigon Ovidrel = Ovitrelle |
קישור לפורומים:
כתבות בנושא:
|